|
Krankheiten: Leberzirrhose |
|
| Klassifikation nach ICD-10 | |
|---|---|
| K74 | Fibrose und Zirrhose der Leber |
| ICD-10 online (WHO-Version 2006) |
Die Leberzirrhose (griechisch κιρρωσις, kírrosis - "gelb-orange", von Laënnec geprägter Begriff) ist das Endstadium chronischer Lebererkrankungen. Dieses Stadium gilt als irreversibel, auch wenn einzelne Berichte über Heilungen existieren. Typischerweise entwickelt sich eine solche Zirrhose über einen Zeitraum von Jahren bis Jahrzehnten, selten finden sich schnellere Verläufe von unter einem Jahr. Fast alle chronischen Lebererkrankungen können im Endstadium zu einer Leberzirrhose führen. Im europäischen Raum zählen der Alkoholmissbrauch und die chronische Virushepatitis zu den häufigsten Ursachen der Leberzirrhose.
Durch einen chronischen Ablauf von Untergang und Regeneration des Lebergewebes entsteht eine gestörte Gewebearchitektur mit knotigen Veränderungen. Zusätzlich kommt es zu einer übermässigen Bildung von Bindegewebe (Fibrosierung). Diese narbigen Areale können mehr als 50% des gesamten Gewebes einer zirrhotischen Leber einnehmen. Als Folge ist die Durchblutung der Leber gestört und im Bereich der Pfortader staut sich das Blut vor der Leber (Portale Hypertension).
Die Inzidenz in den Industrieländern beträgt 250 pro 100.000 Einwohner und Jahr, das Verhältnis erkrankter Männer zu Frauen liegt bei 2:1.
Die Leberzirrhose ist nicht zu verwechseln mit der sehr viel häufigeren Fettleber.
Ursachen
Einteilung nach der Ätiologie:
- alkoholische Leberzirrhose (in Industrieländern mit 50% häufigste Ursache)
- Leberzirrhose bei chronischer Virushepatitis
- kryptogene Leberzirrhose (ohne nachweisbare Ätiologie)
- Stauungszirrhose (Cirrhose cardiaque)
- Autoimmunhepatitis
- Fettleberhepatitis (NASH)
- seltene Zirrhoseformen mit definierter Ätiologie
- Hämochromatose,
- Morbus Wilson,
- Galaktosämie,
- Fruktoseintoleranz,
- Mukoviszidose,
- Glykogenspeicherkrankheit,
- cholangiodysplastische Leberzirrhose,
- primär sklerosierende Cholangitis,
- Budd-Chiari-Syndrom
- Tropenkrankheiten
- Zirrhose bei Alpha-1-Antitrypsinmangel
- primär biliäre Zirrhose,
- sekundär biliäre Zirrhose,
- Hepatopathie bei Zöliakie (Gluten-sensitiver Enteropathie),
- Leberzirrhose durch lebertoxische Substanzen wie Tetrachlormethan (Metallverarbeitung) und den Medikamenten Methotrexat und Paracetamol
Pathogenese
Die zugrundeliegende Ursache der Zirrhose ist die Nekrose von Leberzellen, verursacht z. B. durch Viren oder Gifte. Die Zellen setzen dabei Zytokine frei, die einerseits Leber-Makrophagen (Kupffer-Zellen) und Sternzellen der Leber (Ito-Zellen) und andererseits Monozyten und Granulozyten aus dem Blut aktivieren. Durch diese Zellen kommt es zu einem destruktiven Umbau der Organstruktur mit Parenchym-Nekrosen, Herausbildung von Regeneratknoten (Pseudolobuli) und Bindegewebsstrassen. Der Pathologe unterscheidet nach dem äusseren Erscheinungsbild des Organs die mikronoduläre, die makronoduläre und die gemischtknotige Zirrhose. Die Leber schrumpft, ihre Oberfläche wird runzlig und knotig. Mikroskopisch lassen sich aktive oder floride (d. h. voranschreitende) und inaktive Zirrhosen unterscheiden. Die Vorstufe der Leberzirrhose ist die Fettleber.
Die Einbeziehung der Gefässe in den Umbauprozess bedingt eine klinisch bedeutsame Portale Hypertension und Aszitesbildung, durch den Ausfall der Hepatozytenfunktion kommt es zu weiteren Sekundärerkrankungen wie hepatische Enzephalopathie und Leberkoma.
Symptome
Eine Leberzirrhose beeinträchtigt das subjektive Empfinden des betroffenen Patienten häufig erst in einem recht späten Stadium. Die Leberfunktion kann hinsichtlich der Synthesefunktion (Gerinnungsfaktoren, Albumin) und der Entgiftungsfunktion (Leberkoma) sehr unterschiedlich beeinträchtigt sein. Zusätzlich spielen die Sekundärerkrankungen wie Umgehungskreisläufe, Portale Hypertension (Daraus folgende Ösophagusvarizen = Krampfadern in der Speiseröhre), Aszites oder Milzvergrösserung (Mangel an Thrombozyten) und hepatische Enzephalopathie oft eine grosse Rolle. Andere typische Symptome sind Rötungen der Handinnenflächen , Caput medusae, Spider Naevi, Rhagaden, Lackzunge und Ödeme. In der sogenannten Child-Pugh Score-Klassifikation werden mehrere dieser Faktoren einbezogen und ein Score errechnet; die daraus resultierende Einteilung in die Stadien A bis C erlaubt eine Aussage über die Prognose der Erkrankung, Patienten im Stadium C nach Child-Pugh haben eine sehr schlechte Prognose hinsichtlich der Überlebenszeit.
Leberzirrhosen gelten als fakultative Präkanzerose, d. h., dass sich auf dem Boden einer Leberzirrhose ein bösartiger Tumor entwickeln kann, das Hepatozelluläre Karzinom (HCC).
Als zentrale Symptome der auch als Schrumpfleber bezeichneten Leberzirrhose gelten Leistungsminderung, Konzentrationsschwäche und Müdigkeit. Hinzu treten die so genannten Leberhautzeichen, welche sich unter anderem durch rot gefärbte Kleinfingerballen oder durch eine gelbliche Haut bemerkbar machen.
Diagnose
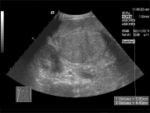
Bei der Untersuchung fallen oft ein Ikterus, ein gesteigerter Bauchumfang (Aszites-bedingt), Ödeme, eine Gynäkomastie, Hautblutungen sowie bei einer hep. Enzephalopathie ein flapping tremor und Bewusstseinsstörungen auf.
Typisch, allerdings erst spät auftretend, sind die sogenannten Leberhautzeichen: Spider Naevi (Gefässspinne), „Milchglasnägel“ (Opake Weissverfärbung der Fingernägel, auch „Terry-Nägel“ genannt), Prurigo (Juckflechte), Lackzunge, Hautatrophie („Geldscheinhaut“) sowie Palmar- bzw. Plantarerytheme (Rötung der Handflächen). Diese Zeichen sind allerdings nicht nur für die Leberzirrhose spezifisch, sondern können auch in diskreter Form bei anderen Leberstörungen, wie z. B. der Fettleber auftreten. Dies kann z. B. auch temporär während einer Schwangerschaft der Fall sein. Weitere Leberzeichen sind Caput medusae, Dupuytren-Kontrakturen, sowie eine fehlende Bauchbehaarung beim Mann (Bauchglatze).
Im Labor fallen durch die verminderte Syntheseleistung der Leber verminderte Werte für die Cholinesterase, Albumin und einige Gerinnungsfaktoren (verlängerter Quick-Wert) auf. Die Leberenzyme GOT (AST), GPT (ALT) sowie γ-GT, Bilirubin und Ammoniak können erhöht sein.
Im Ultraschall stellt sich die Leber inhomogen dar. Der Leberrand ist wellig, die Binnengefässe sind rarefiziert. Der Lobus caudatus kann vergrössert sein. Sehr gut können mit dem Ultraschall ein Aszites und eine Milzvergrösserung (Splenomegalie) erkannt werden. Mit der Farbduplexsonographie lässt sich in den Lebervenen eine verminderte Elastizität der Leber, in der Pfortader ein verminderter Fluss sowie in der Leberarterie ein erhöhter peripherer Widerstand messen. Mit Sonar ist nicht immer eine definitive Diagnose möglich.
Die definitive Diagnose wird durch eine Leber-Biopsie gestellt.
Aus verschiedenen Untersuchungsbefunden wird der Child-Pugh Score erstellt, der sowohl zu Stadieneinteilung (Child A-C) als auch zur Prognoseabschätzung dient.
Therapie
Die Basis der Therapie bilden Allgemeinmassnahmen wie das Weglassen aller potenziell lebertoxischen Substanzen (Alkohol, Medikamente), Ausgleich eines Vitaminmangels (z. B. Vitamin B1 bei Alkoholismus) und eine ausreichende Kalorienzufuhr, bei hepatischer Enzephalopathie Beschränkung der Proteinaufnahme.
Die Grunderkrankung muss behandelt werden, bei Alkoholismus wird eine Entzugsbehandlung versucht, Patienten mit Autoimmunhepatitis werden mittels Immunsuppression behandelt, bei einer chronischen Hepatitis kann eine Viruselimination mit Interferonen versucht werden.
Auf Komplikationen wird mit spezifischen Massnahmen reagiert: Blutstillung bei Ösophagusvarizenblutung, Shunt-OP bei hepatischer Enzephalopathie, Punktion bei hartnäckigem Aszites.
Wichtig sind regelmässige Untersuchungen zur Früherkennung eines Leberkarzinoms. Eine Ultima ratio ist in vielen Fällen die Lebertransplantation.
Prognose
Die Prognose ist abhängig von der Ursache, der erfolgreichen ursächlichen Behandlung, den Komplikationen und dem Stadium. So sind die 1-Jahres-Überlebensraten für Patienten im Stadium Child A fast 100%, bei Child B etwa 85% und bei Child C 35%.
Dieser Artikel stammt aus der freien Enzyklopädie Wikipedia und kann dort eingesehen werden (Autorenliste). Der Artikel steht unter der GNU Lizenz für freie Dokumentation.
Unsere Website dient einzig Informationszwecken. Sie ersetzt keinesfalls die persönliche Untersuchung, Beratung und Behandlung durch Fachkräfte. Bitte beachten Sie auch unsere Rechtlichen Nutzungsbedingungen.
[an error occurred while processing this directive]

