|
Krankheiten: Übergewicht, Adipositas |
|
| Klassifikation nach ICD-10 | |
|---|---|
| E66.0 | Adipositas durch übermässige Kalorienzufuhr |
| E66.1 | Arzneimittelinduzierte Adipositas |
| E66.2 | Übermässige Adipositas mit alveolärer Hypoventilation |
| E66.8 | Sonstige Adipositas |
| E66.9 | Adipositas, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2006) |
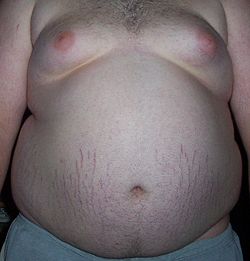
Bei der Adipositas (lat. adeps = fett) bzw. Fettleibigkeit, Fettsucht, Obesitas (selten Obesität; im engl. aber fast nur „obesity“) handelt es sich um ein starkes Übergewicht, das durch eine über das normale Mass hinausgehende Vermehrung des Körperfettes mit krankhaften Auswirkungen gekennzeichnet ist. Eine Adipositas liegt, nach WHO-Definition, ab einem Körpermasseindex (BMI) von 30 kg/m² vor, wobei drei Schweregrade unterschieden werden, zu deren Abgrenzung ebenfalls der BMI herangezogen wird. Indikatoren für den Anteil von Körperfett und dessen Verteilung sind der Bauchumfang und das Taille-Hüft-Verhältnis.
Schweregrade
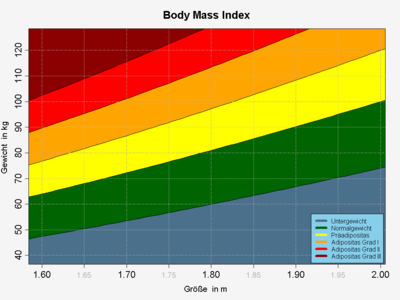
| Kategorie (nach [1]) | BMI (kg/m²) |
|---|---|
| Normalgewicht | 18,5–24,9 |
| Übergewicht | 25–29,9 |
| Adipositas Grad I | 30–34,9 |
| Adipositas Grad II | 35–39,9 |
| Adipositas Grad III
(Adipositas permagna oder morbide Adipositas) |
≥ 40 |
Entscheidend für das Risiko einer Herz-Kreislauf-Erkrankung ist aber nicht der BMI, sondern das Fettverteilungsmuster. Besonders nachteilig wirken sich Fettdepots im Bauchraum und an den inneren Organen aus. Dieses innere Bauchfett („intraabdominales Fett“, „viszerales Fettgewebe“) beeinflusst den Fett- und Kohlenhydratstoffwechsel (Zuckerstoffwechsel) besonders ungünstig und gilt als wesentlicher Indikator des metabolischen Syndroms und führt damit zu Fettstoffwechselstörungen und Diabetes.
Der Bauchumfang ist leicht zu messen als Mass für die Fettverteilung. Ein erhöhtes Risiko besteht für Frauen ab 80 cm, für Männer ab 92 cm.[2]
Adipositas bei Kindern wird unter Berücksichtigung von Entwicklungsstand und Alter bestimmt.[3] Der BMI-Grenzwert von 30 gilt nur für erwachsene Europäer. Für Asiaten liegt er deutlich niedriger.
Ursachen

Die wichtigsten Ursachen sind:
- Fehlverhalten – zu viel und falsche Ernährung einerseits, und zu wenig Bewegung (Verbrauch) andererseits
- sozio-kulturelle Faktoren
Übergewicht tritt gehäuft in industrialisierten Ländern auf – insbesondere unter Lebensbedingungen, die durch wenig körperliche Arbeit und Nahrungsüberfluss geprägt sind. In den letzten Jahren sind aber auch so genannte Schwellenländer zunehmend betroffen. Zahlreiche Studien haben den Zusammenhang zwischen BMI und Nahrungsaufnahme untersucht. Das Ergebnis der VERA Studie[4] war überraschend: Es gab keinen Zusammenhang zwischen den aufgenommenen Kalorien und dem beobachteten BMI. Es gab allerdings klare Hinweise darauf, dass die untersuchten Menschen meist zu viel Fett – insbesondere ungesunde gesättigte Fettsäuren – und zu wenig Vitamine und Mineralstoffe zu sich nahmen. Es erscheint plausibel, dass nicht nur die Menge der Nahrung, sondern auch die Art und Herkunft der Nahrungsbestandteile eine Rolle bei Entstehung von Adipositas spielen können.
Fehlverhalten
Zu viel und falsche Ernährung einerseits – zu wenig Bewegung (Energieverbrauch) andererseits – führen zu einer ungesunden Energiebilanz. Bei einer jährlichen Energieaufnahme von etwa 1 Million Kilokalorien, führt bereits eine geringe Veränderung der Energiebilanz zu erheblichen Gewichtsschwankungen.
Sozio-kulturelle Faktoren

Sozio-kulturelle Faktoren (Ernährungssoziologie) verführen sowohl zu Überernährung, als auch zu Unterernährung und zu Bewegungsmangel:
- Sitzende Tätigkeit
- Geringe Bewegung dank Auto, Fahrstuhl, Rolltreppe
- Passive Freizeit (Fernsehen, Computerspiele, Domestizil)
- Frust, Langeweile, Stress: Essen als Übersprungshandlung
- Waren-Überangebot
- Essen als Ersatz für emotionale und persönliche Zuwendung
- Erziehung: „Der Teller wird leer gegessen“, „Iss was, dann wirst du was!“
- keine gemeinsamen Mahlzeiten
- Fertignahrung statt frisch gekochter Mahlzeiten aus Grundnahrungsmitteln
- negative Vorbilder: übergewichtige Eltern haben oft übergewichtige Kinder
- Essen vor dem TV oder im Kino, Lesen beim Essen, „Frühstücken“ im Auto auf dem Weg zur Arbeit, Drive-in-Schalter bei Fastfood-Ketten und essen auf dem Parkplatz etc.
- Fastfood: Portionengrösse, Essgeschwindigkeit, zu hoher Fett-, Salz- und Zuckergehalt, dabei nicht ausreichend sättigend.
- Geschmacksverstärker Glutamat (verhindert Sättigungsgefühl)
- Farb- und Geruchsstoffe, die das Essen appetitlicher erscheinen lassen
- Werbung für Süsses und Fettes
- Geschmacksprägung durch Zuckerzusatz (Softdrinks, Baby-Nahrung, gesüsster Tee; selbst Würste (!) enthalten Zuckerstoffe)
- Jo-Jo-Effekt nach einer Diät (durch Rückfall in alte Essgewohnheiten)
- Übergewicht als Schönheitsideal bzw. Zeichen für Wohlstand in manchen Kulturen
- fehlende Aufklärung, Mangel an alternativen Produkten
- Zunehmender Verzehr von frischem, gekühltem oder tiefgefrorenem Fleisch, statt dem traditionellen Verzehr von gepökeltem und geräuchertem Fleisch (verminderte Nitritzufuhr).
Genetische Faktoren
Genetische Faktoren (Erbanlage) prägen den Grundumsatz, die Nahrungsverwertung und das Fettverteilungsmuster. Die Nahrungsverwertung war zu Zeiten der „Jäger und Sammler“ ein wichtiges Überlebensmerkmal: wer den Überschuss in Fettzellen abspeichern konnte, konnte in Zeiten des Mangels davon zehren.
- „Da sich die genetische Ausstattung des Menschen in den letzten Jahrzehnten praktisch nicht verändert hat, ist die starke Zunahme von Adipositas in erster Linie das Ergebnis veränderter Lebensumstände.“ (Schauder/Ollenschläger)
Zwillingsstudien deuten darauf hin, dass Übergewicht auch eine genetische Komponente hat. Sie wird in dieser Betrachtung mit 70 % angegeben.[5] Ausserdem fand man bei Adoptivkindern einen starken Zusammenhang zwischen ihrem BMI und dem ihrer leiblichen Eltern, aber keinen Zusammenhang zwischen ihrem Gewicht und dem ihrer Adoptiveltern.[6]
Krankhafte Faktoren
Essstörung und Sucht sind immer dann anzunehmen, wenn oft und ohne Hungergefühl zwanghaft grosse Mengen von Nahrungsmitteln verzehrt werden. Zu den Ursachen von Essstörung und Sucht siehe dort.
Stoffwechselkrankheiten kommen bei etwa 2 % der Gesamtbevölkerung vor. Wie hoch der Anteil der Fälle ist, in denen Stoffwechselkrankheiten ursächlich für Übergewicht sind, ist noch nicht belegt. Typische Stoffwechselkrankheiten, die Adiposatas verursachen können, sind Schilddrüsenunterfunktion (einschliesslich Hashimoto-Thyreoiditis), Störungen des Kortisonhaushaltes (Cushing-Syndrom). Vermutet wird auch ein Zusammenhang mit einer Infektion durch das Adenovirus des Typ HAdV-36.[7][8]
Nebenwirkungen von Medikamenten
Während einige definitiv die Nebenwirkung Gewichtszunahme aufweisen wie Insulin, medikamentöse Verhütungsmittel, Antidepressiva, Neuroleptika, Kortikosteroide und Betablocker, weisen andere Medikamente beim Absetzen den Effekt einer Gewichtszunahme auf: Sympathikomimetika, NO-Donatoren wie Viagra,…
Ökologische und pränatale Faktoren
Bestimmte Erkrankungen der Mutter sowie Medikamente und bestimmte Chemikalien, welche während der Schwangerschaft Einfluss auf die Entwicklung des Fötus nehmen können, stehen im Verdacht, die Entstehung von Stoffwechselerkrankungen und Diabetes, aber auch die Nahrungsverwertung des Menschen und somit die Neigung zu Adipositas zu beeinflussen (z. B. Bisphenol A). Hierzu gibt es aber – nicht zuletzt wegen der ethischen Problematik von Experimenten auf diesem Gebiet – erst wenige gesicherte Erkenntnisse.
Nahrungsqualität
Die Verwertung von Nahrung erfordert Arbeit. Die Verdauung leicht verdaulicher, energiereicher Nahrung erfordert weniger Energie. Die Verdauung ballaststoffreicher und proteinhaltiger Nahrung hingegen verbraucht mehr Energie.
Auch die Qualität der Fette spielt eine Rolle. Bestimmte Fette (LDL Cholesterin, trans-Fettsäuren) können vom Körper bis zu einem bestimmten Grad leicht eingelagert werden (was nicht nur die Bildung von viszeralem Fettgewebe, sondern auch Arteriosklerose begünstigt). Der Verzicht auf solche Fette ist allerdings keine Lösung – überschüssige Kohlenhydrate kann der Körper in Fett umwandeln, und übermässige Eiweisszufuhr (etwa bei Low-Carb-Diät) kann gesundheitsschädlich sein.
Bestimmte Lebensmittel werden künstlich mit Phytosterinen angereichert, welche den Transport von Cholesterin im Blut reduzieren sollen. Die Nebenwirkungen (z.B. auf den Hormonspiegel) sind allerdings noch nicht ausreichend erforscht.
Folgen
Viele Zivilisationskrankheiten hängen direkt mit Übergewicht zusammen. Bei anderen ist der Zusammenhang ein statistischer, aber noch kein Wirkmechanismus bekannt. Durch Adipositas vermehrtes inneres Bauchfett verursacht Entzündungen, Diabetes, Herzinfarkt und Krebs.
Übergewicht und Fettleibigkeit (Adipositas) sind hohe Risikofaktoren für die Entwicklung von Herz-Kreislauf-Erkrankungen. Kommen noch zwei der Risikofaktoren Diabetes mellitus (Zuckerkrankheit), Fettstoffwechselstörungen (erhöhtes Cholesterin, bzw. LDL) oder Bluthochdruck hinzu, wird die Gefahr einer Herz-Kreislauf-Erkrankung (kardiometabolischen Risikofaktoren) nochmals deutlich erhöht, ebenso das Risiko eines verfrühten Todes.
Adipositas erhöht das Risiko für arterielle Hypertonie (Bluthochdruck), Diabetes mellitus Typ 2 (Altersdiabetes, Zuckerkrankheit), Reflux, Herzinfarkte, Arteriosklerose, Schlaganfälle, Brustkrebs, Arthritis und Arthrose, Gelenkschmerzen, Fussdeformitäten (Stempelfuss), Gallenblasenerkrankungen, Gicht und das Obstruktive Schlafapnoe-Syndrom. Die Gefährlichkeit einer Venenschwäche/Venenthrombose, ebenfalls durch Übergewicht bedingt, wurde lange Zeit verkannt. Beträgt der BMI im mittleren Lebensalter zwischen 25 und 29,9 ist das Mortalitätsrisiko bereits um 20–40 % erhöht.[9]
Auch die seelischen Folgen der Adipositas sind gravierend. Die Betroffenen fühlen sich oft als Versager und Aussenseiter. Oft treten psychische und sogar wirtschaftliche Schäden für die Betroffenen auf, weil Fettleibigkeit gesellschaftlich nicht toleriert wird und Betroffene oft beruflich ausgegrenzt werden.
Die durchaus auch finanziellen und sozialwirtschaftlichen Folgen von Übergewicht sind enorm. Ernsthafte Schäden am Stütz- und Bewegungsapparat (Gelenkschäden, Muskelverspannungen, Knochendeformation, Schäden an Bändern, Sehnen und Schleimbeuteln, Wirbelsäulenverkrümmung und Bandscheibenvorfall, sowie Knochenwachstumsstörungen bei Kindern und Jugendlichen) führen zu unzähligen Sekundär-Therapien und schweren Operationen.
Neurobiologie
Durch Fortschritte im Bereich der Molekular- und Neurobiologie beginnt man heute zu verstehen, wie der komplexe Regelkreis zur Steuerung der Nahrungsaufnahme und des Energiegleichgewichts funktionieren könnte. Ob sich die Erkenntnisse, die meist aus Tierversuchen gewonnen wurden, auf den Menschen übertragen lassen, ist nicht klar. Diskutiert wird auch ein Set-Point-Modell, nach dem das Gewicht bei Abweichungen nach oben oder unten wieder auf einen Grundwert zusteuern soll.
Einige Ergebnisse über die sehr komplizierten Regelmechanismen:
- Leptin ist ein Hormon, das in den Fettzellen gebildet wird. Je mehr Fett sich in den Fettzellen befindet, desto höher ist auch die Leptinkonzentration. Primär informiert es das ZNS ob der Körper gerade verhungert. Es hemmt auch das Hungergefühl. Die meisten Dicken scheinen an einer Leptinresistenz zu leiden. Dafür gibt es heute zwei Erklärungen: Einen Defekt im Leptin-Transport über die Blut-Hirn-Schranke und einen defekten Leptin-Rezeptor.
- Insulin wird in der Bauchspeicheldrüse gebildet. Es reguliert die Glukosekonzentration im Blut. Mäuse deren Neuronen keine Insulin-Rezeptoren besitzen leiden unter mildem Übergewicht.
- PYY, GLP-1,Oxyntomodulin und CCK, werden im Darm produziert und verringern das Hungergefühl.
- Ghrelin ist ein Peptid, das im Magen gebildet wird. Es wirkt appetitanregend.
Alle diese Informationen werden im Zentralnervensystem verarbeitet und regulieren den Appetit, den Energieverbrauch, den Hormonspiegel und das Wachstum.
„Selfish brain“-Theorie
Neurobiologische Forschungsansätze der jüngsten Zeit führen die Entstehung von Adipositas auf eine Funktionsstörung in der Energieversorgung des Gehirns zurück. Das Gehirn wird in diesem Theoriesystem als von Natur aus „selfish“ (engl. für selbstsüchtig) betrachtet, insofern es trotz seines im Verhältnis zum Körper geringen Volumens die Hälfte des täglichen Glukosebedarfs eines Menschen verbraucht. Dieser hohe Verbrauch wird in Situationen starker physischer Belastung oder Abmagerung beibehalten, wie experimentelle Beobachtungen am Menschen belegen. Der hohe Energiebedarf des Gehirns wird bei gesunden Menschen durch hormonell gesteuerte Allokation sichergestellt, d. h. dem Körper wird Glukose entzogen und zum Gehirn geleitet. Adipositas nun stellt sich als die Folge von Allokationsversagen dar: Aufgrund von Defekten in Hirnregionen, die den Blutzucker-und Fettregelkreislauf kontrollieren, wird Energie nicht aus dem Körper angefordert, sondern durch zusätzliche Nahrungsaufnahme zugeführt, obwohl die Organe eigentlich gesättigt sind.[10][11] Das Ergebnis ist ein energetischer Stau in der Lieferkette. Die Selfish Brain-Theorie als Grundlage der neurobiologischen Erklärung zur Entstehung der Adipositas wurde von Achim Peters begründet und wird unter seiner Leitung mit Wissenschaftlern verschiedener Disziplinen in der von der DFG geförderten Forschungsgruppe: „Selfish Brain: Gehirnglukose und metabolisches Syndrom“ an der Universität zu Lübeck weiterentwickelt.[12][13]
Behandlung
Je nach Ursache sind unterschiedliche Therapien angezeigt. Ziel ist immer die Gewichtsreduktion.

Im Vorfeld einer Therapie sind nach den offiziellen „Leitlinien Adipositas 050/001“ der AWMF folgende Voruntersuchungen durchzuführen:
- Körpergrösse und –gewicht, Taillenumfang
- Klinische Untersuchung
- Nüchternblutzucker
- Cholesterin, Triglyzeride
- Harnsäure
- Kreatinin
- TSH, Dexamethason
- Albumin/Kreatinin-Ratio
- EKG
Die Deutsche Adipositas-Gesellschaft, Deutsche Diabetes-Gesellschaft, Deutsche Gesellschaft für Ernährung und Deutsche Gesellschaft für Ernährungsmedizin nennen folgende Behandlungsziele [14]:
- Adipositas I: 5-10 % Gewichtsabnahme
- Adipositas II: 10-20 % Gewichtsabnahme
- Adipositas III: 10-30 % Gewichtsabnahme
Therapeutische Aufgaben sind:
- Essverhalten nachhaltig verändern
- Bewegungsverhalten nachhaltig verändern
- Psychotherapie
- Einbeziehung der Partner, der Familie
Entscheidend ist eine positive Motivation:
Vorfreude auf ein gesundes Leben mit mehr Wohlfühlen, Lust an Bewegung, besseren Lebensstil, genussvollem Essen, Einsichten, Erkenntnisse, Zielgerichtetheit, Unabhängigkeit, Reife, Freiheit, soziale Kontakte, etc. Dass also für alle diese Werte die Anstrengung der Kontrolle freudig geleistet werden will.
Nicht „weg vom Übergewicht“, sondern „hin zum Leben“.
Aktion „Gesunde Ernährung und Bewegung“
Die Bundesregierung hat 2007 die Aktion „Gesunde Ernährung und Bewegung“ gestartet. Ziel ist, die 37 Millionen übergewichtigen oder adipösen Erwachsenen und 2 Millionen Kinder zu einem gesünderen Ernährungs- und Bewegungsverhalten zu bewegen und dadurch die Verbreitung von Übergewicht nachhaltig zu verringern. Man erhofft sich einen ähnlich grossen Erfolg wie mit der Trimm-dich-Bewegung in den 1970er Jahren.
Ernährung und Bewegung
Ernährung und Bewegungsverhalten sind in hohem Masse eine Gewohnheitssache. Für Patienten ohne psychische Krankheitselemente können eine einfache Beratung, wie man sich gesünder ernährt und wie man sich mehr bewegt, und jede Unterstützung bei der Ernährungsumstellung durchaus Erfolg haben. Es ist allerdings wissenschaftlich nicht ganz gesichert, welche Ernährungsform am ehesten Abhilfe schafft. Meist wird zu mehr Ballaststoffen (s. a. Vollwertkost) und zur Vermeidung von Fetten geraten; Nahrungsmittel mit einem hohen Anteil an gesättigten Fetten sollen durch Nahrungsmittel mit mehr essentiellen Fettsäuren ersetzt werden, bzw. der Fettkonsum sollte insgesamt drastisch eingeschränkt werden. Es gibt allerdings auch Schulen, die statt dessen eine Umstellung auf gesunde Fette und viel Eiweiss und dafür eine Reduktion der Kohlenhydrate empfehlen (z. B. LOGI-Methode oder Atkins-Diät).
Die Steigerung der körperlichen Bewegung ist ein wichtiger Posten in der Energiebilanz. Insbesondere Ausdauersport wie Fahrradfahren, Schwimmen, Wandern und Joggen dienen – konsequent über Monate und Jahre durchgeführt – der Gewichtsreduktion.
Eine Analyse von mehreren Studien über den Effekt von sportlicher Betätigung und Diät auf Übergewicht zeigte, dass durch alleinige sportliche Betätigung eine geringe Gewichtsreduktion erreicht werden konnte. Die Gewichtsabnahme war ausgeprägter, wenn die Studienteilnehmer zusätzlich eine Diät einhielten oder die sportliche Betätigung intensivierten. Neben der Gewichtsabnahme zeigte sich bei den Studienteilnehmern auch eine Senkung des Blutdrucks, von Blutfetten und des Nüchternblutzuckers.[15]
Es gibt zahlreiche Gewichtsreduktionsprogramme, die auf eine Änderung der Ernährungsgewohnheiten abzielen. Das „Weight Watchers-Programm“ ermöglicht bei mässig adipösen Personen eine mittlere Gewichtsreduktion von 3-4,5 kg. Das DGE-Programm „Ich nehme ab ...“ führte nach einem Jahr zu einem mittleren Gewichtsverlust von 2,3 kg (Frauen) und 4,1 kg (Männer). [16]
Essstörung
Bei einer Essstörung ist meist eine mehrwöchige Therapie in einer Spezialklinik erforderlich (siehe: Psychosomatische Klinik), ergänzt durch regelmässige langjährige Mitarbeit in einer Selbsthilfegruppe (z. B. Overeaters Anonymous).
Psychotherapie, Familientherapie, Sucht-Therapie
Ziel einer Psychotherapie ist es, die individuellen Ursachen für die Essstörung zu identifizieren und alternative Verhaltensweisen zu erlernen. Bewährt hat sich auch die Therapie in einer Gruppe. Für den langfristigen Erfolg ist es wichtig, dass die Angehörigen mit einbezogen werden. Parallel arbeitet der Betroffene regelmässig in einer Selbsthilfegruppe mit Gleichgesinnten.
Ambulante oder stationäre Therapie in einer Fachklinik für Essstörungen bzw. psychosomatischen Klinik ist ein guter Start auf dem Weg zur Veränderung von Verhalten und Lebensstil. Sie wird in der Regel von der Kranken- oder Rentenversicherung finanziert. Der begründete Antrag muss über einen niedergelassenen Arzt bei der Sozialversicherung eingereicht werden. Bei Ablehnung hat der Patient auch ein Widerspruchsrecht, bei Annahme nach §9 SGB 9 ein freies Wunsch- und Wahlrecht, nämlich welche Fachklinik er bevorzugt. Ziel der Reha ist die Teilhabe am beruflichen und gesellschaftlichen Leben, entscheidend ist die Lebensstil- und Verhaltensänderung während des meist etwa vierwöchigen Aufenthaltes sowie eine kompetente Nachsorge.
Behandlungserfolg
Hilfreich für Erfolg ist:
- mindestens 500 kcal weniger essen als verbrauchen
- Mindesttrinkmenge 2,5 bis 3,0 Liter
- 3- bis 5-mal wöchentlich 30 bis 60 Minuten schweisstreibende Bewegung
Mit dem BMI erhöht sich das Mortalitätsrisiko. Bei Diabetes oder Bluthochdruck ist eine Gewichtsreduktion immer sinnvoll.
Der Erfolg hängt stark mit der Persönlichkeitsstruktur und der Motivation zusammen. Günstig sind: höhere Intelligenz, höherer sozialer Status, später Beginn der Übergewichtigkeit, starke subjektive Beschwerden, messbare Gesundheitsstörungen, starke Persönlichkeit. Eine Essstörung ist stark hinderlich.[17]
Besonders bei starkem Übergewicht erweist sich die Behandlung als sehr schwierig. Rückschläge oder ausbleibender Erfolg veranlassen den Patienten (aber auch den Behandler und die Angehörigen) häufig dazu, das Vorhaben ganz aufzugeben. Der Behandlungserfolg wird langfristig für 10 bis 20 % der Patienten festgestellt (Stabilisierung auf 50 % der ursprünglich erreichten Gewichtsabnahme).
Sinnvoller ist daher frühes Einüben eines gesunden Lebensstils, um eine Gewichtszunahme zu vermeiden.
„Diät“
Angesichts der vielfachen Ursachen für die Entstehung von Übergewicht und Adipositas gibt es keine Diät, die allein die Entgleisung des Gewichts nachhaltig beendet. Als Einstieg in eine neue Ess- und Lebensweise eignen sich alle Diäten, die zu besserer Auswahl der Nahrung, zu ihrer fachgerechten Zubereitung und kluger Einteilung der Nahrungsaufnahme am Tage führen. Gewöhnung an andere Geschmacksvorlieben als süss, fett und kalorienreich zu essen oder eine Kontrolle des Hungergefühls durch medikamentöse Weckung des Esshormons Serotonin können nur ergänzende Hilfen sein.
Ohne umfassende Änderung des Ess- und Bewegungsverhaltens führen Diäten meist nur zu einer kurzfristigen Gewichtsreduktion.
Pharmakologische Intervention
Wenn die Umstellung des Ess- und Bewegungsverhaltens schwierig ist, muss die Ursache dafür gefunden und behoben werden. Pharmakologische Therapie sollte ausschliesslich vom Arzt durchgeführt werden. In den USA wird vielfach das dort frei verkäufliche 5-Hydroxy-Tryptophan (5-HTP) ausser für die Verbesserung des Wach- und Schlafverhaltens auch als Gegenspieler von Serotonin für die Reduzierung des Körpergewichts auf Dauer eingenommen. Hinreichende Studien hierüber gibt es noch nicht, es wird aber nur über geringfügige Nebenwirkungen berichtet.
Die dauernde Einnahme des Vorhormons 5-HTP bedarf aber der ärztlichen Kontrolle, da es einerseits durch systemische Aufnahme in den Blutkreislauf übergeht, andererseits die Blut-Hirn-Schranke überwinden kann und somit auch im Liquor des Gehirns ankommt. Bei der Hungerkontrolle durch Serotonin-Wiederaufnahmehemmer wie auch bei dem einzigen in Deutschland noch zugelassenen fälschlicherweise „Appetitzügler“ genannten Medikament Sibutramin (Handelsname: Reductil®) hat es erhebliche körperliche Nebenwirkungen gegeben. Langfristeinsatz von 5-HTP ist deshalb kritisch zu beobachten. Seit neuestem ist der Wirkstoff Rimonabant zugelassen, jedoch auch hier werden ohne Ernährungsumstellung und mehr Bewegung kaum Resultate erzielt. Der mittlere Gewichtsverlust liegt bei 2,4 kg.
Chirurgische Intervention
Wenn alle konservativen Behandlungsmethoden versagen, kann die Adipositaschirurgie zum Einsatz kommen.
Verbreitung
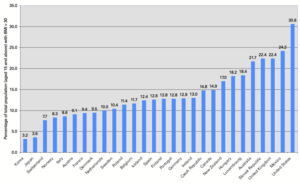
Die Adipositas als komplexes Krankheitsbild betrifft alle Bevölkerungsschichten und Altersgruppen (jedoch nicht im jeweils gleichen Masse) und beschränkt sich keineswegs auf die Industrieländer. Waren im Jahre 1995 weltweit noch 200 Millionen Erwachsene adipös, so waren es im Jahre 2000 schon 300 Millionen, davon 115 Millionen in Entwicklungsländern. Weltweit leben lt. WHO über 300 Millionen Menschen mit Adipositas. Nachdem das Problem jahrzehntelang auf die wohlhabenden Industrieländer beschränkt war, beobachtet man in jüngster Zeit einen Anstieg der ernährungsbedingten Krankheiten auch in Schwellenländern wie Indien oder China. Die WHO spricht von einer Pandemie.
Deutschland

Die Bundesdeutschen nehmen unter den Europäern eine Position im oberen Drittel ein. In Deutschland wird seit Jahrzehnten ein Anstieg der Prävalenz beobachtet. So wies im Jahre 1999 nur noch die Hälfte bis ein Drittel der Bevölkerung einen medizinisch gewünschten BMI bis 24,9 auf. Gemäss Mikrozensus-Zusatzerhebung aus dem Jahre 2003 waren 12,3 % der Männer und 11,3 % der Frauen ab 18 Jahren adipös (d. h. BMI 30 oder höher). [18].
Nach den Daten des Telefonischen Gesundheitssurveys 2003 liegt der Anteil der Erwachsenen mit einem BMI grösser als 30 kg/m² insgesamt bei 17,1% für Männer und 19,0% für Frauen.
Das Gesundheitsministerium hat 2007 mit Gesunde Ernährung und Bewegung einen nationalen Aktionsplan zur Prävention von Fehlernährung, Bewegungsmangel, Übergewicht und damit zusammenhängenden Krankheiten gestartet. Nach neuesten Untersuchungen sind 37 Millionen Erwachsene und 2 Millionen Kinder übergewichtig oder adipös, jedes fünfte Kind und jeder fünfte Jugendliche leidet an einer Essstörung, 30% der Erwachsenen bewegen sich zu wenig.
Österreich
Waren in Österreich 1991 noch 8,5 % der Erwachsenen adipös, so waren es im Jahre 2000 schon 11 %. Europaweit sind 10–20 % der Männer und 15–25 % der Frauen adipös, tendenziell ist ein Anstieg der Adipositasprävalenz Richtung Süden und Osten zu beobachten. Dies gilt auch für Österreich – mit dem höchsten Anteil an Übergewichtigen im Osten des Landes und dem niedrigsten Anteil in Tirol und Vorarlberg.
USA
In den USA haben nach Schätzungen des CDC 30 % der Einwohner einen BMI von über 30 kg/m² und gelten damit als adipös. In den USA zeigt sich, dass sozial Schwächere (Ungebildetere, Ärmere) sowie benachteiligte Minderheiten (Indianer, Schwarze) sehr viel stärker von Übergewicht betroffen sind als andere, privilegiertere Bevölkerungsgruppen, und auch eine niedrigere Lebenserwartung besitzen. [19]
Dieser Artikel stammt aus der freien Enzyklopädie Wikipedia und kann dort eingesehen werden (Autorenliste). Der Artikel steht unter der GNU Lizenz für freie Dokumentation.
Unsere Website dient einzig Informationszwecken. Sie ersetzt keinesfalls die persönliche Untersuchung, Beratung und Behandlung durch Fachkräfte. Bitte beachten Sie auch unsere Rechtlichen Nutzungsbedingungen.
[an error occurred while processing this directive]

