|
Medikamente: Kalziumantagonisten |
|
Calciumantagonisten oder im engeren Sinne Calciumkanalblocker sind eine Gruppe von Arzneistoffen (Medikamenten), die hauptsächlich zur Behandlung von Bluthochdruck, koronarer Herzkrankheit und Herzrhythmusstörungen eingesetzt werden. Ihren Namen verdanken sie ihrem Wirkmechanismus: sie verringern den Einstrom von Calcium-Ionen ins Innere der Muskelzelle. Dadurch wird vor allem die Kontraktilität der glatten Gefässmuskeln herabgsetzt, was die Blutgefässe erweitert. Im weiteren Sinne wird zu den Calciumantagonisten noch der sogenannte Calciumoverload-Blocker Flunarizin gezählt, der vor allem in der Migräneprophylaxe eingesetzt wird.
Wirkmechanismus
Die Konzentration von Calciumionen im Zellinneren ist normalerweise etwa zehntausend mal kleiner als im Extrazellularraum. Durch äussere Reize können Calciumkanäle geöffnet werden, was den Einstrom von Calciumionen bewirkt. Das veränderte Membranpotential der Muskelzelle bewirkt eine Muskelkontraktion (elektromechanische Kopplung). Dies führt zu einer Verengung und damit einem höheren Druck in den Gefässen, bzw. beim Herzen zu einer Zunahme der Schlagkraft. Bei den spezialisierten Zellen, die für die Erregungsausbreitung am Herzen verantwortlich sind, bewirkt dies eine schnellere Überleitung des Reizes.
Calciumantagonisten binden an die α1c-Untereinheit der Calciumkanäle vom L-Typ und vermindern damit den Einstrom von Calcium. Hiermit vermindern sie (je nach Typ in unterschiedlichem Masse) die oben genannten Effekte. Ein reduzierter Calciumionen-Einstrom führt demnach am Herzmuskel zu einer Verminderung der Schlagkraft (negativ inotrope Wirkung) sowie der Schlagfrequenz (negativ chronotrope Wirkung). Dadurch wird das Herz entlastet, der Sauerstoffbedarf und der Blutdruck sinken. In den Gefässwänden führt der verminderte Calciumeinstrom zu einer Vasodilatation (Gefässweitstellung). Ein grösseres Lumen bietet dem Blut weniger Widerstand (Senkung des peripheren Gefässwiderstands) und es kommt zum Blutdruckabfall. Durch die Gefässweitstellung in den Herzkranzgefässen steht dem Herzmuskel mehr sauerstoffreiches Blut für seine Arbeit zur Verfügung.
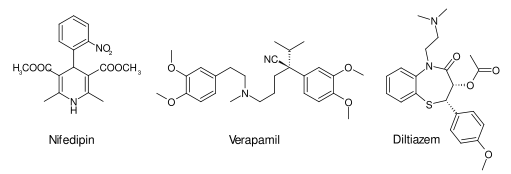
Strukturtypen
Den spezifischen Bindungsstellen am Calciumkanal entsprechend unterteilt man die als Blutdrucksenker und Antiarrhythmika genutzten Calciumantagonisten in drei Typen. Sie besitzen charakteristische chemische Strukturen:
- Dihydropyridine (Nifedipin-Typ)
- Phenylalkylamine (Verapamil-Typ)
- Benzothiazepine (Diltiazem-Typ)
Wirkung und Anwendungsgebiete
Alle Calciumantagonisten senken den Blutdruck, wobei dies auf unterschiedlichem Weg geschieht: bei den Dihydropyridinen (Nifedipin-Typ) durch die Gefässerweiterung, bei den Phenylalkylaminen (Verapamil-Typ) durch die Verlangsamung und Abschwächung des Herzschlags, bei den Benzothiazepinen (Diltiazem-Typ) durch eine Kombination beider Mechanismen. Das Ausmass der Blutdrucksenkung ist bei den Calciumkanalblockern umso höher je grösser der Ausgangsblutdruck ist.
Am häufigsten werden die Dihydropyridine verwendet. Diese wirken hauptsächlich blutdrucksenkend durch direkte Erschlaffung der glatten Gefässmuskulatur und nur unwesentlich an der Erregungsleitung des Herzens. Wichtige Vertreter dieses Typs sind Nifedipin, Nitrendipin, Felodipin und Amlodipin.
Die Phenylalkylamine wirken nur gering auf die Blutgefässe, haben dafür aber eine starke Wirkung auf die Schlagkraft und die Erregungsausbreitung des Herzens. Sie werden daher insbesondere zur Behandlung von Herzrhythmusstörungen (tachykardes Vorhofflimmern) eingesetzt. Der wichtigste Vertreter dieses Typs ist Verapamil.
Eine Zwischenstellung nehmen die Benzothiazepine ein, die sowohl gefässerweiternd und damit blutdrucksenkend als auch hemmend auf die Erregungsleitung im Herz wirken. Die Leitsubstanz dieses Typs ist Diltiazem. Die Benzothiazepine haben ein sehr günstiges Nebenwirkungsprofil.
Neben der Behandlung des Bluthochdrucks, der chronischen koronaren Herzkrankheit (stabile Angina Pectoris) und von Herzrhythmusstörungen werden Calciumantagonisten auch eingesetzt bei:
- vasospastischer Angina (Prinzmetal-Angina)
- Vasospasmus nach aneurysmatischer Subarachnoidalblutung
- Lungenarterienhochdruck (pulmonale Hypertonie)
- Raynaud-Syndrom
- Achalasie (Verkrampfung des unteren Speiseröhrenschliessmuskels)
Eine Ausnahme stellt das Nimodipin dar, das auf Grund seiner Lipophilie in der Lage ist die Bluthirnschranke zu überwinden. Es wird deshalb bei neurologischen Ausfallerscheinungen eingesetzt, die eine Durchblutungsstörung als Ursache haben.
Aufnahme und Verteilung im Körper (Pharmakokinetik)
In aller Regel werden Calciumantagonisten als Tablette verabreicht und im Dünndarm aufgenommen (enterale oder perorale Applikation). Die intravenöse (parenterale) Gabe wird ebenfalls angewandt.
Die einzelnen Wirkstoffe werden bei der Resorption aus dem Darm in unterschiedlichem Masse ins Blut aufgenommen. Problematisch ist dies vor allem bei Verapamil (wechselnde und insgesamt geringe orale Bioverfügbarkeit).
Die Substanzen unterscheiden sich weiterhin bezüglich ihrer Halbwertszeit. Bei der Behandlung des Bluthochdrucks ist eine lange Halbwertszeit günstig, damit die Tablette nur einmal täglich eingenommen werden muss. Dies gilt insbesondere für Amlodipin, eingeschränkt auch für Nitrendipin und Felodipin. Der Abbau von Calciumantagonisten geschieht überwiegend in der Leber.
Unerwünschte Wirkungen (Nebenwirkungen)
Häufige und wichtige Nebenwirkungen der Calciumantagonisten sind:
- Schwellung der Beine (Ödeme, insbesondere bei Dihydropyridinen)
- langsamer Herzschlag (Bradykardie, bei Phenylalkylaminen und Benzothiazepinen)
- schneller Herzschlag (Reflextachykardie, bei Dihydropyridinen)
- allergische Reaktionen
- Gesichtsrötung (Flush) und allgemeines Wärmegefühl
- Schwindel
- Kopfschmerzen
- Impotenz
- Verstopfung (Obstipation, insbesondere bei Phenylalkylaminen und Benzothiazepinen)
Wechselwirkungen mit anderen Medikamenten
Calciumantagonisten vom Phenylalkylamintyp und vom Benzothiazepintyp dürfen nicht oder nur unter äusserster Vorsicht gleichzeitig mit Betablockern verabreicht werden, da es zu einer lebensgefährlichen Verlangsamung des Herzschlags kommen kann (Bradykardie, AV-Block).
Die blutdrucksenkende Wirkung anderer Medikamente wird verstärkt.
Da allen Calciumkanalblockern der Abbau durch das Leberenzym CYP 3A4 gemeinsam ist, kann der Wirkspiegel vieler anderer Medikamente, die über das gleiche Enzym abgebaut werden, beeinflusst werden.
Das Konsumieren von Grapefruitsaft hemmt den Abbau von Nifedipin, so dass es zu einer Wirkungsverstärkung kommt. Es wird nicht empfohlen, unter einer Dauerbehandlung mit Nifedipin Grapefruitsaft zu trinken.
Gegenanzeigen (Kontraindikationen)
- niedriger Blutdruck (Hypotonie)
- fortgeschrittene Herzinsuffizienz (NYHA-Stadium IV)
- instabile Angina pectoris und akuter Herzinfarkt
- Schwangerschaft
- Für Phenylalkylamine und Benzothiazepine (Verapamil und Diltiazem) auch: AV-Block II° und III° sowie Vorhofflimmern bei Wolff-Parkinson-White-Syndrom (WPW-Syndrom)
Klinische Bedeutung
Früher war Nifedipin ein sehr populäres Medikament zur Behandlung des hohen Blutdrucks. Es hat in seiner unretardierten Form diese Bedeutung jedoch weitgehend verloren, da die Wirkdauer zu kurz ist, es zu raschen und lebensgefährlichen Blutdruckabfällen kommen kann und die Gegenregulationsmechanismen (z. B. Reflextachykardie) des Körpers insbesondere bei strukturellen Herzerkrankungen in diesem Masse nicht erwünscht sind.
Heutzutage werden überwiegend lang wirksame Calciumantagonisten gegen Bluthochdruck verwendet, die nur einmal täglich eingenommen werden müssen (Prototyp Amlodipin). In dieser Form haben die früher sehr populären und in den 1990er Jahren dann geradezu verteufelten Calciumantagonisten in den letzten Jahren eine kleine Renaissance erlebt. Studien haben eine positive Wirkung insbesondere in Kombination mit ACE-Hemmern bei Patienten mit Nierenschäden durch Diabetes Mellitus (diabetische Nephropathie) gezeigt. Ausserdem kann die Häufigkeit von Schlaganfällen bei älteren Menschen signifikant gesenkt werden, während bezüglich der Vorbeugung von Herzinfarkten andere Medikamente eindeutig überlegen sind (Betablocker, ACE-Hemmer).
Wesentlicher Nachteil ist ein häufigeres Auftreten von Herzinfarkten und Herzinsuffizienz im Vergleich zur Hochdruckbehandlung mit anderen Medikamenten (insbesondere Betablocker und ACE-Hemmer).
Insgesamt ist der Nutzen von Calciumantagonisten als einziges Medikament (Monotherapie) gegen Bluthochdruck umstritten. Sie haben jedoch ihren festen Stellenwert in der Kombinationstherapie, wenn die Behandlung mit anderen Substanzen (ACE-Hemmer, Betablocker, Diuretika) nicht zu einer ausreichenden Blutdrucksenkung führt.
Verapamil und Diltiazem werden immer noch zur Behandlung des tachykarden Vorhofflimmerns eingesetzt, wenngleich ihre Bedeutung gegenüber Betablockern zurückgetreten ist. Auch in der Behandlung der chronischen koronaren Herzkrankheit (stabile Angina pectoris) sind die Calciumantagonisten von anderen Medikamenten (Betablockern, retadierten Nitratpräparaten und Molsidomin) teilweise verdrängt worden.
Zugelassene Einzelsubstanzen
Phenylalkylamintyp
- Verapamil (A, CH, D, z. B. Isoptin®)
- Gallopamil (A, D, z. B. Procorum®)
- Fendilin (A, D, nicht-selektiv)
Benzothiazepintyp
- Diltiazem (A, CH, D, z. B. Dilzem®)
Dihydropyridintyp
- Nitrendipin (CH, D, z. B. Bayotensin®)
- Felodipin (A, CH, D) z. B. Plendil®, Modip®)
- Amlodipin (A, CH, D, z. B. Norvasc®)
- Nifedipin (A, CH, D, z. B. Adalat®)
- Lercanidipin (A, CH, D, z. B. Carmen®, Corifeo®)
- Nimodipin (A, CH, D, z. B. Nimotop®)
- Nicardipin (A, D, z. B. Antagonil®)
- Lacidipin (A, CH, D, z. B. Motens®)
- Isradipin (A, CH, D, z. B. Lomir®, Vascal®)
- Nisoldipin (A, D, z. B. Baymycard®)
- Nilvadipin (A, D, z. B. Escor®, Nivadil®)
- Manidipin (D)
(A=Österreich, CH=Schweiz, D=Deutschland)
Dieser Artikel stammt aus der freien Enzyklopädie Wikipedia und kann dort eingesehen werden (

