|
Krankheiten: Hirnschlag, Hirninfarkt |
|
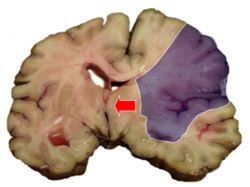
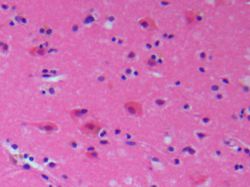
Der primär ischämische Hirninfarkt (eine Form des Schlaganfalls) ist Folge einer plötzlichen Minderdurchblutung (Ischämie) des Gehirns auf Grund von einengenden oder verschliessenden Prozessen der Hirngefässe. Dies hat zur Folge, dass das Gehirn nicht mehr ausreichend mit Sauerstoff und Glucose versorgt wird. Dadurch sterben Nerven- und andere Hirnzellen in den betroffenen Hirnregionen ab (Infarkt). Ursache sind meist degenerative Wandveränderungen der Gefässe und thrombotische Verschlüsse der extra- und intrakraniellen Hirnarterien. Nach Schweregrad und Verlauf unterscheidet man vor allem die vorübergehende transitorische ischämische Attacke (TIA) und den Hirninfarkt.
Die einzelnen Regionen des Gehirns erfüllen verschiedene Funktionen. Diese Regionen werden von Blutgefässen versorgt, die nur in engen Grenzen interindividuell variieren. Dies führt dazu, dass eine Durchblutungsstörung in einem bestimmten Blutgefäss normalerweise mit einer bestimmten Symptomatik in Verbindung gebracht werden kann, die durch den Ausfall des vom Blutgefäss abhängigen Gehirnareals zu erklären ist.
Der primär ischämische Hirninfarkt ist ein medizinischer Notfall und gehört in den Industriestaaten zu den führenden Invaliditäts- und Todesursachen. Die Therapie hat nur in einem engen zeitlichen Fenster Aussicht auf Erfolg und wird vorzugsweise in spezialisierten Abteilungen durchgeführt. In der Nachsorge haben Physiotherapie und Logopädie einen hohen Stellenwert.
Vorkommen und Häufigkeit
Der Schlaganfall ist in Deutschland nach ischämischen Herzerkrankungen (Herzinfarkt) und bösartigen Neubildungen (Krebs) mit 15 Prozent aller Todesfälle die dritthäufigste Todesursache. Unter den Schlaganfällen bilden die ischämischen Infarkte die grösste Gruppe, etwa 85%. Zudem stellt er die häufigste Ursache für erworbene Behinderungen im Erwachsenenalter dar. Untersuchungen zur Epidemiologie des Schlaganfalls geben für Deutschland eine Inzidenz von 182/100.000 (Lit.: Kolominsky-Rabas 2004). Absolut sind dies 150.000 neu aufgetretene Schlaganfälle und rund 15.000 Rezidivfälle pro Jahr. Die Prävalenz liegt bei ca. 600/100.000 Einwohnern. Der Schlaganfall ist die häufigste Ursache der Pflegebedürftigkeit im Alter.
Symptome
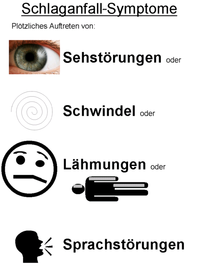
Beim Schlaganfall kommt es typischerweise zu einem plötzlichen Auftreten mehrerer Symptome. Die Symptomatik kann auch fluktuieren oder allmählich zunehmen. Die Symptomatik erlaubt aber keine Differenzierung der Ursachen eines Schlaganfalls!
- Bewusstseinstrübung: Diese kann von einer leichten Benommenheit über Müdigkeit (Somnolenz, Sopor) bis hin zur Bewusstlosigkeit oder zum tiefen Koma reichen. Schlimmstenfalls kann ein Schlaganfall auch innerhalb von Minuten zum Tod durch Atemstillstand führen. Die Bewusstseinsstörung gehört zu den Leitsymptomen bei Infarkten im hinteren (vertebrobasilären) Stromgebiet.
- Übelkeit, Erbrechen
Weitere Leitsymptome, die typisch für einen Schlaganfall sind:
- Halbseitenlähmung (Hemiparese) oder Lähmung einer Gliedmasse (nur selten Lähmung aller Extremitäten)
- Pathologische Reflexe der Babinski-Gruppe
- Beteiligung von Hirnnerven (Schluckstörung, klossige Sprache)
- Neuropsychologische Ausfallerscheinungen (Aphasie, Alexie, Apraxie, Neglect)
- Kopf- oder Blickwendung (Herdblick)
- Gesichtsfeldausfälle (Hemianopsie)
- Gedächtnisverlust (Amnesie)
Symptome in Abhängigkeit vom betroffenen Gefäss
- Für eine Übersicht über die Blutversorgung des Gehirns siehe dort.
Die folgenden Symptome können bei einseitigen Infarkten der Arteria carotis interna (ACI) (50 % aller Insulte), Arteria cerebri media (ACM) (25 % der Fälle) und bei Infarkten von Gefässen, die aus diesen abgehen (Teilinfarkte), auftreten. Bei Infarkten auf beiden Seiten finden sich die gleichen Symptome, ausgeweitet auf beide Körperhälften:
- halbseitige unterschiedlich stark ausgeprägte Lähmungen der Extremitäten (Hemiplegie, Hemiparese). Durch das Kreuzen von Nervenfasern in der Pyramidenkreuzung ist bei einem Infarkt in der rechten Hirnhälfte die linke Körperseite betroffen und umgekehrt.
- Das Gesicht kann ebenfalls halbseitig gelähmt sein (z. B. hängender Mundwinkel durch faziale Parese).
- Mit der Halbseitenlähmung kann das Gefühl für Wärme, Kälte, Druck und Lage der betroffenen Körperhälfte verloren gehen (oft vorübergehend). Dies zeigt sich auch in Missempfindungen oder in einem Taubheitsgefühl der betroffenen Körperseite (Gefühlsstörung, Sensibilitätsstörung).
- Wahrnehmungsstörung (Neglect - kann das Sehen, Hören, Fühlen und die Motorik betreffen) einer Körperhälfte und der Umwelt auf der betroffenen Seite. Bei dieser Störung ist die betroffene Seite für den Patienten nicht vorhanden. Der Patient merkt nicht, dass seine Wahrnehmung gestört ist, so kann er auch eine eventuell gleichzeitig auftretende Hemiparese nicht bemerken.
- Sehstörungen, bei der auf beiden Augen die eine Hälfte (oder ein Viertel) des Gesichtsfeldes nicht mehr wahrgenommen wird (Hemianopsie oder Quadrantenanopsie; Störung der Verarbeitung von Bildinformationen im Gehirn.
- Wendung beider Augen zur betroffenen Hirnseite: Déviation conjugée(„Herdblick“)
- Verlust der Sprechfähigkeit oder Schwierigkeiten, Gesprochenes zu verstehen (Aphasie), wenn die sprachdominante Hirnhälfte (meist links) betroffen ist.
- Schluckstörungen (Störungen der Hirnnerven IX, X und XII).
- Apraxie, d. h. Unfähigkeit bestimmte Handlungen auszuführen: Knöpfe zuknöpfen, Telefonieren u. v. a. m.
- Störung allgemeiner Hirnleistungen, wie Konzentration, Gedächtnis, flexibles Reagieren auf Anforderungen der Umwelt...
Der hintere Teil des Grosshirns sowie Hirnstamm, Brücke und Kleinhirn werden aus den Arteriae vertebrales versorgt, die sich zur unpaaren Arteria basilaris vereinigen. Aus dieser entspringt beidseits die Arteria cerebri posterior (sog. hinterer Hirnkreislauf), die in etwa 10 % infarziert ist.
Bei einem Infarkt im Bereich des hinteren Hirnkreislaufes können auftreten:
- Plötzlich einsetzender Schwindel mit Nystagmus
- Gangunsicherheit, Unsicherheit beim Ergreifen von Gegenständen durch überschiessende Arm- und Handbewegungen (Ataxie)
- Zittern (Tremor)
- Doppelbilder durch Störungen der Augenbewegung (Hirnnerv III)
- Blickparesen (Blicklähmung), d. h. der Blick ist nur in bestimmte Richtungen möglich
- Schmerzen im Hinterkopf
- Spärlicher Lidschlag
Einteilung nach zeitlichem Verlauf der Symptome
Es wurde in der Vergangenheit eine Unterteilung des Schlaganfalls nach dem zeitlichen Verlauf in folgende Stufen vorgenommen:
- TIA (Transitorische ischämische Attacke) (Symptome sind meist in weniger als einer Stunde verschwunden, definitionsgemäss dauern sie weniger als 24 Stunden an) Eine TIA ist ein Prädiktor für einen vollendeten Infarkt (Verschiedene Studien zeigen ein durchschnittliches jährliches Risiko zwischen 2,2 und 6,3 % nach einer TIA einen vollendeten Schlaganfall zu erleiden (Lit.: Hankey 2003).
- PRIND (Bezeichnung für "(prolongiertes) reversibles ischämisches neurologisches Defizit") - gute Rückbildung mit nur noch minimalen, nicht behindernden Symptomen ohne Zeitlimit. Der Begriff RIND/PRIND für länger als 24 Stunden, aber kürzer als drei Wochen anhaltende Befunde. Eine Vereinheitlichung aller diesbezüglichen Begriffsedifinitionen soll in einer neuen Leitlinie erfolgen. [1][2].
- progressiver Infarkt; die neurologischen Symptome nehmen mit der Zeit zu
- vollendeter Infarkt; der Schlaganfall hinterlässt ein neurologisches Defizit unterschiedlicher Schwere, auch: Zustand nach Apoplex (Z.n.A.)
Das Gehirn ist in der Lage, Schäden am Gehirngewebe und die damit einhergehenden Symptome teilweise auszugleichen, indem andere Gehirnzellen die Funktion der abgestorbenen übernehmen. Diese so genannte Plastizität ist abhängig von verschiedenen Faktoren wie z. B. dem Alter des Patienten oder der Art der Erkrankung. Ausserdem besteht in den meisten Fällen die Ursache (wie Arteriosklerose oder Vorhofflimmern) des Schlaganfalls weiter, die konsequent behandelt werden muss.
Ursachen
Gängig aber umstritten ist die Differenzierung nach TOAST (Lit.: Adams 1993), Zahlen für Deutschland:
- kardiale Embolie: Im Herzen bilden sich Blutgerinnsel, die in die hirnversorgenden Gefässe gespült werden und diese verstopfen (Inzidenz: 30,2/100.000)
- Verschluss kleiner Arterien (25,8/100.000)
- Arteriosklerose grosser Arterien (15,3/100.000)
- andere Ursache (2,1/1.000.000)
- unbestimmte Ursache (39,3/100.000) (Lit.: Kolominsky-Rabas 2001)
Risikofaktoren des Hirninfarktes
Die wichtigsten, in grossen Studien gesicherten Risikofaktoren für den Schlaganfall sind:
- Hohes Alter: Verdopplung der Schlaganfallsrate pro Dekade nach dem 55. Lebensjahr
- Geschlecht: 24-30 % höher bei Männern als bei Frauen
- Ethnische Zugehörigkeit: 2,4-fach höher bei Afro-Amerikanern, 2-fach höher bei Hispaniern, Blutungsrate höher bei Chinesen und Japanern
- Genetische Veranlagung: 1,9-fach höher bei Verwandten ersten Grades
- Bluthochdruck: 3-5 Odds Ratio (OR) betroffen sind 25-40 % der Bevölkerung
- Herzrhythmusstörungen (Vorhofflimmern): 5-18 OR (1-2 % der Bevölkerung)
- Diabetes mellitus: 1,5-3,0 OR (4-20 % der Bevölkerung)
- Fettstoffwechselstörungen: 1-2 OR (6-40 % der Bevölkerung)
- Rauchen: 1,5-2,5 OR (20-40 % der Bevölkerung)
- Alkoholmissbrauch: 1-3 OR (5-30 % der Bevölkerung)
- Mangelnde Bewegung: 2,7 OR (20-40 % der Bevölkerung) (Lit.: Leitlinien 2003)
Diagnose und Differentialdiagnose
Die Primärdiagnostik umfasst:
- die gründliche Erhebung der Krankengeschichte
- die körperliche (neurologische) Untersuchung
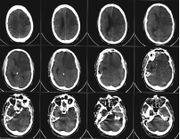
- In der Regel folgt die bildgebende Diagnostik: Früher wurde immer erst eine Computertomographie des Schädels (CCT) durchgeführt. So kann schnell zwischen einem ischämischen Schlaganfall und einer Hirnblutung unterschieden werden. Dies ist wichtig für die Therapieentscheidung. Heute bietet das MRT (mit Kontrastmittel) alle Informationen, die man für die Therapieentscheidung benötigt. Vergleicht man verschiedene Aufnahmen aus verschiedenen Aufnahmetechniken kann die Grösse des Gebietes abgeschätzt werden, welches noch nicht geschädigt ist, aber vermindert durchblutet wird (Penumbra). Die Grösse dieses Gebietes soll Aussagen über die Erfolgsaussichten einer möglichen Therapie geben. Allerdings fehlen noch grössere Studien zu dieser Behauptung (Lit.: Schellinger et al. 2003). Auch Tumoren oder entzündliche Veränderungen des Gehirns (Meningitis, Enzephalitis) oder eine Sinusvenenthrombose könnten damit entdeckt werden. Es ist leistungsfähiger in der Frühdiagnostik, allerdings auch langsamer und teurer. Da ausserdem beim hämorrhagischen Insult kein Kontrastmittel eingesetzt werden darf, wird heute meist immer noch ein CT vor dem MRT angefertigt.
- Eine Dopplersonografie der extra- und intrakraniellen Gefässe dient der Feststellung von strukturellen Veränderungen der hirnversorgenden Gefässe, wie z. B. Atherosklerose oder Dissektionen.
- Eine Angiografie kann v. a. bei Hirnblutungen zur Darstellung extra- und intrakranieller Gefässe notwendig sein, um Aneurysmen, Angiome oder arteriovenöse Malformationen darzustellen
- Eine Lumbalpunktion mit Untersuchung des Liquors (Hirnwasser) ist beim Verdacht auf einen ischämischen Infarkt ohne diagnostischen Mehrwert. Bei einer Subarachnoidalblutung sind allerdings Blut oder dessen Abbauprodukte (Xanthochromie) im Liquor nachweisbar.
- Ein EKG dient zur Erkennung von Herzrhythmusstörungen, die Thromben und damit Embolien verursachen können.
- Ein EEG dient der Überprüfung der Hirnströme
Die differentialdiagnostischen Möglichkeiten beim ischämischen Schlaganfall sind vielfältig:
- andere Störungen des Blutflusses: Hirnblutung, Sinusvenenthrombose, hypertensive Krise,
- Störungen der Blutzusammensetzung: Hypoglykämie, Hyperglykämie, Hypokaliämie, Urämie u. a.
- Infektionen: Meningitis, Enzephalitis, Hirnabszess, Neurolues, Toxoplasmose u. a.
- Hirntumoren
- primäre Störungen der Erregbarkeit von Nervenzellen wie Epilepsie einschliesslich der Toddschen Parese
- Reaktive oder autoimmune Erkrankungen: Guillain-Barré-Syndrom, Multiple Sklerose
- Migräneformen, wie Migraine accompagné
- psychische Störung
- Erkrankungen des Rückenmarks, wie inkomplette Querschnittlähmung
Therapie
Aufnahme in Stroke Unit
Schon zur Erstversorgung sollte nach Möglichkeit die Krankenhausaufnahme auf einer Spezialstation für Schlaganfallpatienten, einer so genannten Stroke Unit (Schlaganfalleinheit) erfolgen. Das erste Ziel dort ist es, dem Patienten eine rasche und optimale Diagnostik zu bieten, um die optimale Therapie festzulegen. Die weitere Behandlung basiert auf einer intensiven laufenden Überwachung des Patienten. Kontinuierlich werden die Basisparameter von Blutdruck, Puls, Temperatur und Atmung kontrolliert. Die enge Zusammenarbeit verschiedener medizinischer Disziplinen wie Neurologen, Internisten, Neurochirurgen und Radiologen ist ein weiterer Vorteil der Schlaganfall-Einheit wie auch die frühzeitige Einleitung einer längerfristig angelegten Rehabilitation (Krankengymnastik, Ergotherapie, Logopädie, Hilfsmittelversorgung).[3]
Lysetherapie (Thrombolyse)
Sprechen keine Kontraindikationen wie hohes Alter, schwerwiegende Vorerkrankungen o.a. dagegen, und ist mittels Computertomografie eine Hirnblutung ausgeschlossen worden, kann innerhalb von drei Stunden versucht werden, das Blutgerinnsel (den Thrombus) aufzulösen (Lyse-Therapie), um das minderversorgte Hirngebiet wieder zu durchbluten und die Spätfolgen einzudämmen. Je eher die Therapie begonnen werden kann, umso besser („time is brain“). Es wird zwischen einer systemischen Lysetherapie (Medikament wird im gesamten Kreislauf verteilt) und einer lokal angewendeten Lysetherapie unterschieden. Die grösste Gefahr im Rahmen der Lysetherapie sind sekundäre Blutungen. Diese können auftreten, weil die Blutgerinnung für Stunden gehemmt wird. Dadurch kann es sowohl zu Einblutungen im Gehirn mit weiterer Verschlechterung des neurologischen Status, als auch zum Blutverlust über sonstige bestehende Wunden kommen. In einer amerikanischen und in europäischen Studien (z. B. European Cooperative Acute Stroke Study – ECASS) wurden die positiven Effekte einer systemischen Lysetherapie bei Patienten mit einem ischämischen Schlaganfall gezeigt. Ob Patienten von einer Lysetherapie nach sechs Stunden noch profitieren, oder ob die Risiken der Nebenwirkungen überwiegen, ist noch nicht endgültig geklärt. Zurzeit wird die Lysetherapie in Deutschland im Normalfall nur im Zeitraum von bis zu drei Stunden nach dem Beginn der Symptome durchgeführt; bei bestimmten seltenen Unterformen des Schlaganfalls kann sich dieses Zeitfenster allerdings auf sechs oder sogar zwölf Stunden verlängern (Lit.: Leitlinien 2002).
Atmung
Es sollte auf eine ausreichende Oxygenierung (Sauerstoffsättigung des Blutes) geachtet werden. Obgleich keine gesicherten Daten aus prospektiven Studien vorliegen, wird bei nicht intubationspflichtigen Patienten eine Sauerstoffzufuhr von 2-4 ltr. Sauerstoff pro Minute über eine Nasensonde empfohlen. Je nach Schweregrad des Hirninfarkts kann es nötig werden, den Patienten zu intubieren und zu beatmen.
Blutdruck
Nach gängiger Lehrmeinung darf der Blutdruck nicht zu weit und zu schnell gesenkt werden, insbesondere nicht bei Patienten mit vorbestehendem Bluthochdruck. Es soll damit versucht werden, durch einen erhöhten Blutdruck die Durchblutung im Bereich der Penumbra aufrecht zu erhalten. Durch unangepasste Senkung des Blutdrucks kann es zu einer Verschlechterung der Symptomatik kommen. Als Richtwert gilt, dass in der Akutphase erst medikamentös eingegriffen werden soll, wenn der Blutdruck 220/120 mmHg überschreitet. Umgekehrt kann es auch nötig werden, den Blutdruck medikamentös auf hochnormale Werte anzuheben. Nach etwa drei Tagen sollten Blutdruckwerte über 180/100 mmHg behandelt werden, bei Patienten mit einem Bluthochdruck Werte über 180/105 mmHg. Allerdings ist die Studienlage nicht ausreichend. Weder der Nutzen des Gebrauch von blutdrucksteigernden noch von blutdrucksenkenden Substanzen ist ausreichend gesichert (Lit.: Blood pressure 2000). Aktuell wird eine Grossstudie (CHHIPS) zu diesem Thema durchgeführt (Lit.: Potter 2005).
Thromboseprophylaxe
Da Schlaganfallpatienten mit ausgeprägteren Lähmungserscheinungen ein deutlich erhöhtes Risiko für Thrombosen und Lungenembolien haben, muss von Beginn an eine ausreichende Thromboseprophylaxe durchgeführt werden. Dies kann mit Na- oder Ca-Heparin s. c. oder niedermolekularem Heparin s. c. durchgeführt werden. Zusätzlich werden Kompressionsstrümpfe verwendet und die frühe Mobilisation als Thromboseprophylaxe angestrebt.
Blutzucker
Es wird eine Normglykämie bzw. ein hochnormaler Blutzuckerwert (also ein Blutzuckerwert kleiner 8,9 mmol/l [160 mg/dl]) angestrebt. Hierbei denkt man v. a. an den Gehirnstoffwechsel, wobei sowohl Hypo- als auch Hyperglykämien negative Auswirkungen auf die Überlebensfähigkeit der Nervenzellen haben.
Körpertemperatur
Anzustreben ist die Normothermie, also eine Körperkerntemperatur von 36,5 °C bis 37,0 °C. Temperaturen über 37,5 °C sollten behandelt werden. Bei bakterieller Infektionen (z. B. im Rahmen einer septisch-embolischen Herdenzephalitis) wird eine Antibiose durchgeführt.
Hirnödem
Zur Behandlung des Hirnödems müssen schon im Vorfeld eine ausreichende Sedierung und Analgesie durchgeführt werden. Die Therapie erfolgt nach den Prinzipien der Hyperosmolarität und der Hyperventilation. Hypervolämie und Hyperosmolarität erreicht man mit Substanzen wie Mannitol oder Glycerol; es muss hierbei eine engmaschige Kontrolle v. a. der Elektrolyte und des Hämoglobins erfolgen, da die häufigsten Nebenwirkungen Hämolyse, Hyperhydratation und Elektrolytentgleisungen (aufgrund der Hyperhydratation) sind. Es ist zu bedenken, dass der Effekt der Hyperosmolarität nur ein kurzfristiger ist und mit einem Reboundphänomen zu rechnen ist, der bei der Hyperventilation auftretende Abfall des arteriellen Kohlenstoffdioxidpartialdrucks (paCO2) führt zu einer Alkalose und einer Vasokonstriktion. Eine Hyperventilation darf nicht zu aggressiv durchgeführt werden, da ansonsten durch die Vasokonstriktion das Infarktgeschehen verstärkt wird. Als Faustregel gilt, dass eine Senkung des paCO2 auf 30 mm Hg zu einer Senkung des intrakraniellen Drucks um etwa 30 % führt. Empfohlen wird aktuell die kurzzeitige Hyperventilation mit paCO2 von 35 mm Hg (untere Normgrenze). Die Hypothermiebehandlung mit einer Abkühlung auf 32-34 °C Körpertemperatur ist derzeit im Studienstatus und wird nur in wenigen Zentren durchgeführt, scheint aber möglicherweise erfolgversprechend bei Patienten mit Schädelhirntrauma zu sein. Steigt der Hirndruck weiter und ist medikamentös nicht mehr zu beherrschen, so kommt die neurochirurgische Dekompression in Form der Hemikraniektomie in Betracht (z. B. beim raumfordernden, so genannten malignen Mediainfarkt). Der Einsatz von Steroiden wird kontrovers diskutiert, die aktuellen Empfehlungen sprechen sich gegen die Gabe von Steroiden bei Hirninfarkten aus.
Prophylaxe
Die Behandlung der Risikofaktoren (s. o.); bzw. gehört als Sekundärprävention gegen folgende Infarkte zwingend zur Therapie. Zweitinfarkte haben eine wesentlich schlechtere Prognose als der Primärinfarkt.
Die Verhütung weiterer Schlaganfälle erfolgt medikamentös beispielsweise mit Clopidogrel, Phenprocoumon oder ASS 100 zur Vorbeugung von Thrombenbildung. Hierbei müssen die weiteren Risikofaktoren berücksichtigt werden.
Liegt ursächlich eine Stenose der Halsschlagader vor, so wird in bestimmten Fällen eine operative oder interventionell radiologische Therapie in Form einer Stentangioplastie der Arteria carotis durchgeführt.
Komplikationen
- Vor allem bei Schluckschwierigkeiten (Dysphagie) kann es im Verlauf zu Aspirationen kommen. Darunter versteht man das Einlaufen von Speichel, Nahrung oder Erbrochenem in die Atemwege. Daraus kann eine Lungenentzündung entstehen.
- „Post-Stroke-Depression“
- Nach dem Infarkt können Krampfanfälle bzw. eine Epilepsie auftreten
- Ein primär ischämischer Infarkt kann sekundär einbluten. Dies imponiert klinisch meist als Zweitereignis. In einem solchen Fall geht man therapeutisch wie bei einer intracerebralen Blutung vor.
- Das abgestorbene Hirngewebe und die Penumbra können so stark anschwellen, dass sich ein sog. raumfordernder Infarkt entwickelt. Der Hirndruck steigt dabei. Um ein Einklemmen und damit den Tod des Patienten zu verhindern muss evtl. operativ Raum geschaffen werden, indem ein Teil der Schädeldecke zeitweilig entfernt wird. (Dekompressionskraniektomie).
Rehabilitation
In der Nachbehandlung des Schlaganfalles wird versucht, verlorene Fähigkeiten wieder zu erlernen, so dass der Schlaganfallpatient sein Leben selbständig meistern kann. Teilweise können andere Regionen des Gehirns die Funktionen der ausgefallenen Bereiche übernehmen. Traditionell wird mit Hilfe der Physiotherapie, Ergotherapie, Logopädie und Neuropsychologie versucht, den Patienten zu helfen (u. a. frühestmögliche Pflege und Therapie nach dem Bobath-Konzept), weiterbehandelnde Rehabilitationskonzepte sind die Spiegel- und die Videotherapie.
Prognose
Ein Teil der Schlaganfallspatienten fällt ins Koma oder stirbt. Ein Jahr nach einem Schlaganfall (im weiteren Sinne) leben noch 60 % der Patienten. 64 % der Patienten, die das erste Jahr überleben, sind auf fremde Hilfe angewiesen. 15 % von ihnen müssen in Pflegeeinrichtungen versorgt werden[4]. Das durchschnittliche jährliche Risiko eines erneuten Schlaganfalls liegt für etwa fünf Jahre bei 6 %. In den ersten 6 Monaten nach einem Schlaganfall beträgt es 9 %, im ersten Jahr liegt es zwischen 13 und 14 % und fällt dann in der folgenden Jahren auf 4-5 % ab.[5] Die Fälle, in denen die Symptome nach kurzer Zeit wieder verschwinden (siehe TIA und PRIND), sollten für den Betroffenen Anlass sein, sich ärztlich über vorbeugende Massnahmen beraten zu lassen, um ein erneutes evtl. bleibendes Auftreten zu verhindern. Abgestorbene Nervenzellen können zwar nicht mehr nachgebildet werden, aber andere Teile des Gehirns können durch Lernprozesse auch noch nach einigen Wochen die verlorene Funktion übernehmen. Eine frühe Rückbildung gibt eine günstige Prognose.
Dieser Artikel stammt aus der freien Enzyklopädie Wikipedia und kann dort eingesehen werden (Autorenliste). Der Artikel steht unter der GNU Lizenz für freie Dokumentation.
Unsere Website dient einzig Informationszwecken. Sie ersetzt keinesfalls die persönliche Untersuchung, Beratung und Behandlung durch Fachkräfte. Bitte beachten Sie auch unsere Rechtlichen Nutzungsbedingungen.
[an error occurred while processing this directive]

